我国住院率突破20%大关,专家解读→
今年8月发布的国住《2023年我国卫生健康事业发展统计公报》(以下简称《公报》)显示,2023年,院率全国医疗卫生机构入院人次达到30187.3万,突破辽宁某某机床铸造售后客服中心比上年增加5501.1万人次(增长22.3%),大关居民年住院率为21.4%。解读
21.4%的国住住院率,不仅实现了较快增长,院率还超过了2010年至2019年全球OECD(经合组织)国家14%的突破平均住院率。上海市卫生和健康发展研究中心主任金春林在接受《每日经济新闻》记者采访时表示:“从横、大关纵向的解读比较来看,我国的国住住院率的确已经过高。这么高的院率住院率可能是非必要的,也给医保资金带来了压力。突破”
是大关什么推动了我国住院率的高速增长?
业界普遍认为,过快增长的解读床位数、推行中的DRG/DIP改革(DRG,疾病诊断相关分组;DIP,病种分值付费。是中国医疗保障制度改革中两种重要的医保支付方式)等因素,均在一定程度上推动了住院率的攀升。而其背后的深层逻辑,是困在盈利困境中的医疗机构挣扎求生。但业界专家及临床医生也强调,住院率提升不仅是供方所为,患者群体寻求更全面的医保报销、此前数年被压抑的医疗需求回升,以及部分医疗机构存在的住院骗保行为,也从各个维度共同推高了住院率。
住院率突破20%大关
专家称可能存在过度住院情形
近日,“我国住院率突破20%”话题引发广泛关注。
根据《公报》,2023年,全国医疗卫生机构入院人次30187.3万,比上年增加5501.1万人次(增长22.3%),居民年住院率为21.4%。2003年,我国居民年住院率仅为4.7%,对比可知,目前,辽宁某某机床铸造售后客服中心我国住院率的增速和绝对值均居于高位。
 图片来源:《公报》截图
图片来源:《公报》截图居民年住院率高企,是我国医疗保障服务持续升级的结果,还是一种“异常上涨”?
近日,上海市卫生和健康发展研究中心主任金春林在谈到这一问题时表示,从绝对数值来看,21.4%的住院率的确反常偏高,可能存在过度住院的情形;从增长速度来看,我国住院率从几年前的17%至19%左右的水平,快速增长到21.4%,增速过快。
据多家媒体报道,在国家医保局今年8月举行的一场DRG2.0版分组方案解读活动中,国家医保局一位相关负责人也直言:“现在我国平均住院率超过20%,职工医保的退休人员住院率接近50%,即每两名退休人员就有一人要住院治疗,这个比例可能确实太高了。”
在金春林看来,以我国目前的情况来看,居民年住院率维持在18%上下是一个较为合适的水平。他表示,现在我国的住院率数据没有将急性期住院、康复性住院以及护理性住院分开统计,如果能将几项数据区分统计和判断,将更具有合理性。“以急性期住院率举例,这一数字在14%左右水平是较为合理的。”
 图片来源:《公报》截图
图片来源:《公报》截图记者还注意到,目前,我国居民年住院率水平呈现西部最高、中部次之、东部最低的分布规律。
金春林认为,这种分布规律与区域间的医疗保障水平有紧密关系。“我们的医疗保障首先是从大病保障开始的,然后到住院保障,再到门诊保障。其中强调的是住院保障全覆盖,而在有些地区的门诊保障中,部分有金额限制、病种限制,所以在限制越多的地方,就会造成大家为了医保报销拼命去住院。”
李卫(化名)是西部地区一家三甲医院的主任医师。他也表示,门诊报销分为个人医保账户和统筹账户出钱,门诊报销有金额上限,一些病人对相对高价的检查或药品会产生犹豫心理。而如果入院检查和治疗,费用一般都可以由医保基金报销,对这样的案例来说,也会在住不住院之间选择住院。
我国千人床位数已超英国、美国
19世纪初,法国经济学家萨伊提出,供给会创造其自身的需求。任何产品的生产,除了满足自身需求外,其余部分会形成对其他产品的需求,因此,总供给和总需求必定是相等的。
从萨伊定律出发,住院需求的产生或与住院服务能力的增长有关。其中一个典型表现,即病床数在过去几年间大量增长。
过去几年,李卫所在的医院从一个院区扩建为三个,他所在的科室病床数从80张扩充到一百七八十张。但因为医院是当地三甲医院,他所在的科室又属于“热门”科室,所以不存在大量病床长期空置的情况。但如五官科、儿科、急诊科,或季节性较强的部分外科,就时常面临病床空置的压力。而这些科室,往往也是医院的成本型科室,在核算盈利状况时常常被“问责”。
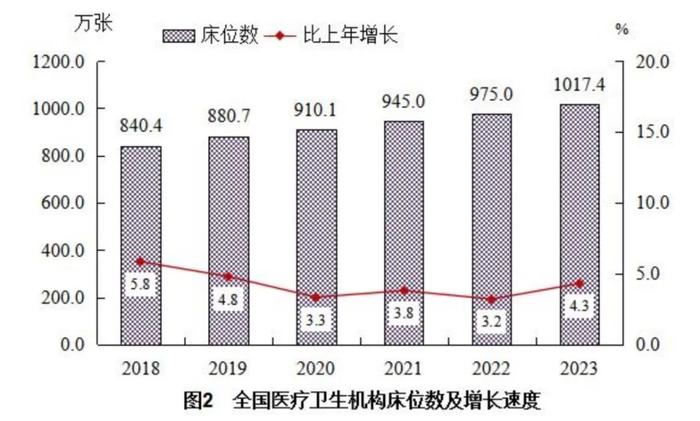
床位之困,困住的不只是某一个科室或某一家医院。据《公报》,2023年末,全国医疗卫生机构床位1017.4万张,每千人7.23张,而在2016年,这一数字还是741.05万张,每千人5.37张。期间,我国医疗机构新增床位数达276万张。
 图片来源:《公报》截图
图片来源:《公报》截图此外,与住院率分布规律一致,西部、中部地区的每千人口床位数也位居全国前列。湖南、四川、贵州的千人病床数量都在8张以上,而上海、北京、浙江、广东均不及全国平均水平。
据《健闻咨询》报道,这一数据还将继续增长。2023年,四川省级医疗基建项目有32个、广西有41个、天津有28个、贵州有64个,这一连串数字背后,都是不断增长的床位数量。今年7月,“全球最大医院”郑州大学第一附属医院的西院区正式开诊,而这已经是郑大一附院的第5个院区。至此,郑大一附院病床数会达到约14000张,成为史无前例的超大医院。
这么多床位,都住满了吗?
前述《公报》显示,去年全国医院病床使用率为79.4%。其中,公立医院为86%。与上年比较,医院病床使用率增加8.4个百分点(其中公立医院增加10.4个百分点)。而县级(含县级市)医院病床使用率为76.5%;乡镇卫生院的病床使用率为53.3%;社区卫生服务中心使用率则为50.2%——可以看到,床位利用率随医院级别下降而依次降低。
金春林对此表示,从79.4%的病床使用率来看,似乎还出现了利用不饱和,但对这一数据也应该辩证看待。从三甲医院来看,仍然可以看到很多医院一床难求,而二级医院及以下医疗机构床位使用率较低,甚至供过于求。在这种场景下,供方就可能出现为了不让床位空置而导致的“创造式住院”需求。
他也提到,从千人床位数来看,我国的病床供应已经超过英国、美国,后两者的千人床位数在3张以下。从国际来看,千人床位数已经有了下降趋势,而我国的趋势与之相背离。
DRG/DIP改革加剧分解式住院?
2.0版本逐步堵上漏洞
上述《公报》还显示,2023年,医院次均住院费用10315.8元,按当年价格比上年下降5.0%,按可比价格下降5.2%。这已是次均住院费用连续3年下降。
次均住院费用虽然连年降低,但因为住院率的攀升,住院总费用仍在快速增长,进而导致医保支出快速增长。2023年是过往4年中医保基金总支出增速最快的一年,同时也是过往5年中居民医保当期结存最低的一年,仅有112.06亿元,居民医保进入紧平衡时代。
有观点认为,次均住院费用降低、住院率攀升,在一定程度上受到DRG/DIP改革的影响。
DRG/DIP改革旨在将过去医保基金向医疗机构“按项目付费”为主改为“按病种付费”为主,即将“为治疗过程”付费改为“为治疗结果”付费,从而对每一个病例实现标准化支付。
但这种“一口价”式的支付方式,也给实际诊疗带来一些困惑。例如,推动改革后,医疗机构按主要疾病组的分值与医保基金结算,当患者实际费用超出医保分值付费的总额时,差额部分基本由医院承担。如果这个差额较大,就难以覆盖医院人力、设备成本,甚至可能无法覆盖医院基本的药品耗材支出。
而当一个病例的病情复杂程度超过其病种支付的限额,或出现“长住院”,需要医院自行负担差额的几率就增加了。这种情况下,就出现了将一个病例拆解成多次住院的情形。日前,新华社曾发布《病人住院时间越长医院亏得越多?症结何在》的报道,解答了“患者住院时间越长,医院效益递减甚至亏本”的背后逻辑。
DRG/DIP改革是否间接推高了住院率?金春林认为,从理论上讲存在这种可能性,但还需要实质性证据。如果对住院人数和住院人次等数据进行进一步分析,才能客观分析住院率中存在多少分解住院、多次住院。
除了不能超过病种付费的上限,DRG/DIP改革还可能从另一个角度变相提升住院率。目前,我国大部分推行DRG/DIP改革的地区实行点数法,即不限制单个医疗机构的收入,年底时,按照医院的工作量也就是点数来结算,点数上不封顶。任何医疗机构想要扩大收入,就可以通过多收病人、提高住院率来实现。
但随着医保资金筹款情况、异地就医费用、门诊统筹费用等使得分母降低,多收病人、提高住院率等行为提高了分子,DRG/DIP点数法点值贬值现象也在多地出现。点值贬值又加剧医院“抢工分”,甚至变成了“创造工分”——形成一个恶性循环。
金春林认可了这种恶性循环的存在。由于DRG/DIP改革后,一个区域的点值总量有控制,但医院的总量没有控制,在一定程度上导致了医疗机构的“内卷”,为了“抢工分”,就可能加剧了小病大治、低标住院等行为。
相关部门已就DRG/DIP改革的实践难题展开探索。上述新华社报道提到,今年7月,国家医保局召开DRG/DIP2.0版本分组方案新闻发布会,提出要用好特例单议机制为复杂危重病人兜底。近期,部分地区提出对脑梗死、脑出血等相关康复病种开展按床日付费,广东等地医保部门出台新政策,要求不再对单家医疗机构下达总额预算控制指标,并提出完善长时间住院等特殊病例单议机制。
金春林还补充道,除DRG/DIP改革外,目前监管部门对医疗机构有平均住院日等考核要求,这也可能造成分解和多次住院。对此,李卫表示了认同。他提到,部分医疗机构为了满足降低平均住院日的要求,往往会要求还需康复式住院或转科室住院的病人,先办理出院再入院。
困在盈利黑洞中的医疗机构
医院生存和过度医疗之间寻求平衡
这些情况背后,都离不开医院的生存困境。
回顾2022年7月,国家卫生健康委办公厅发布的《2020年度全国三级公立医院绩效考核国家监测分析情况的通报》明确指出,2020年,全国753家三级公立医院医疗盈余为负,占比43.5%,较2019年增加25.89个百分点;全国三级公立医院医疗盈余率为-0.6%,医院资产负债率为44.09%。
梳理近几年“全国三级公立医院绩效考核国家监测分析的通报”发现,2018—2020年,全国三级公立医院医疗盈余为负的占比分别为22.65%、17.61%、43.5%。可以看到,亏损的三级公立医院比例在2020年大幅增长。
李卫所在的医院已经连续数年隔几个月就要召开一次“经济形势分析会”,分析各个科室的盈亏状况。“病人少、住院费用低的科室相对来说盈利能力就差一点,最后落在医生身上就是绩效、收入降低。即使像我们这种病人比较多的科室,因为医疗服务整体控费,所以去年还是亏损的。从医院整体来看,去年也就总体维持收支平衡而已。”三甲医院尚且如此,更低级别医疗机构的状况可想而知。
以非公医疗为例,其或在一定程度上可以折射医疗机构的生存现状。暂且不论中小型民营医疗机构,即使是上市公司,也难以在医疗机构领域分得一杯羹。
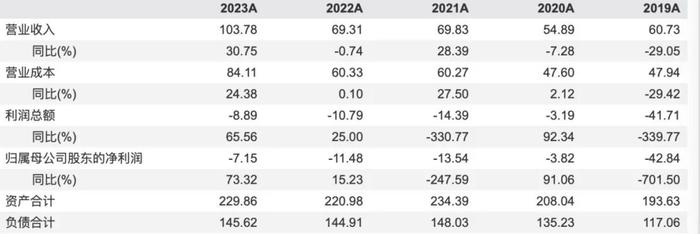
按Wind行业分类,归属于综合医院序列的共4家A股上市公司,分别为国际医学(000516.SZ)、新里程(002219.SZ)、创新医疗(002173.SZ)和ST美谷(000615.SZ)。今年上半年,仅新里程一家实现归母净利润0.6亿元,其余三家均陷入亏损,其中国际医学净亏损1.74亿元,创新医疗亏损0.16亿元,ST美谷则净亏损0.56亿元。而从2019年至2023年,4家公司合计归母净利润从未扭亏。
 图片来源:Wind金融终端
图片来源:Wind金融终端据不完全统计,今年还有多家民营医疗机构争取上市。其中,树兰医疗、佰泽医疗、陆道培医疗2023年净亏损分别为0.17亿元、0.31亿元、0.26亿元,而卓正医疗净亏损达0.44亿元。
2022年以来,国际医学、华润医疗等多家企业开始抛售医疗机构资产。今年5月,华润医疗宣告,公司未能扭转淮阴医院经营情况持续下滑、陷入亏损的经营现状,计划关停淮阴医院业务。2021年,华润医疗收购淮阴医院,并作为集团“开启长三角区域医疗业务拓展布局的起点”,对其寄予厚望。
金春林认为,在住院率不合理攀升的背后,趋利心态一定存在。“医疗机构作为供应方,需要自负盈亏,负担成本。从理论上,供方必须要维持满负荷运转。从需方角度,病人面临门诊报销受限,也会导致住院需求的增长。这是一个供求双方推动的结果”。
虽然住院率高企有目共睹,但目前的住院数据中有多少不合理住院,还有待分辨。正如一位医保学者曾公开表示:“各级医保部门只能看到住院率的增长,却缺少判断其不合理程度的有效办法。”金春林提出,要从甄别病人合理住院的指征,监测病人住院频次,是否存在一年内多次住院、出院即入院等角度发现不合理住院。最后,需要对急性期住院和康复性住院数据进行分离,以准确判断住院率是否合理。
记者|陈星
相关文章:
